“Un síndrome complejo”: las señales de alerta de una emergencia médica que se busca diagnosticar más tempranamente
La sepsis no es de denuncia obligatoria, pero causa complicaciones con altos costos para los pacientes y el sistema sanitario; la OPS podría definir que se declare un problema de alta prioridad
 8 minutos de lectura'
8 minutos de lectura'

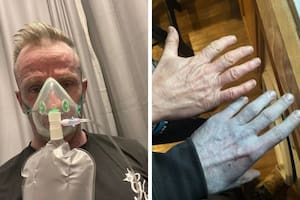
No es de denuncia obligatoria en los sistemas de salud, pero la puede causar cualquier infección y hay señales que pueden ayudar con la alerta domiciliaria y la detección temprana de la sepsis, un desarreglo orgánico que ocurre cuando el cuerpo no tolera la enfermedad causada por bacterias, virus u hongos. La aparición de fiebre, alteración sensorial y baja presión, se esté o no en tratamiento por una infección, están entre esos signos de consulta rápida. Eso mejora las posibilidades de tratamiento, reduce costos y previene formas más graves de esta complicación.
“Es un problema de salud global reconocido por la Organización Mundial de la Salud (OMS) ya en 2017″, refiere Laura Alberto, doctora en enfermería e investigadora adjunta del Conicet en el Instituto de Investigación en Medicina y Ciencias de la Salud (Iimcs) de la Universidad del Salvador (USAL).
A partir de entonces, se urge a los estados miembro de Naciones Unidas trabajar en la educación ciudadana y en un sistema integrado de intervenciones de salud pública nacional, a lo que se sumó alrededor de una decena de países.
“La mortalidad empezó a bajar en los países en los que se empezó a medir y se implementaron guías nacionales de detección temprana y manejo clínico. Pero lo que no se sabía hasta ahora, y es muy difícil saber todavía, es cuál es la prevalencia de la sepsis a nivel global”, repasa la investigadora sobre lo que abordará con colegas de otros países durante la 1° Jornada de Sepsis y Seguridad del Paciente, que organiza la Facultad de Medicina de la USAL pasado mañana.
“Nos pareció interesante poder juntar dos problemas mundiales, que también tiene la Argentina: la sepsis y la seguridad del paciente”, señala Claudia Ramírez, directora del Instituto de Seguridad y Calidad en Ciencias de la Salud de la USAL. “A partir de 2000, dos informes internacionales atribuyen un alto número de muertes asociadas a ambos problemas”, continúa. “Si la atención es segura, también menos pacientes van a llegar a la sepsis”, enfatiza en diálogo con LA NACIÓN.

De hecho, con pocos días de diferencia se conmemora el Día Mundial de la Sepsis (13 de septiembre) y el Día Mundial de la Seguridad del Paciente (17 de septiembre). “Diagnósticos correctos, pacientes seguros” es el lema que la OMS eligió para el próximo martes.
El mes pasado, la Organización Panamericana de la Salud (OPS) delineó un plan a compartir con los países miembro, como la Argentina, para mejorar entre 2025 y 2029 el registro de los casos de sepsis en la región y reducir las secuelas y las muertes relacionadas. Las medidas que figuran en el proyecto de resolución –sobre el que deberá decidir el Consejo Directivo de la OPS en su reunión de finales de este mes en Washington– apuntan a reforzar la prevención y la detección temprana de lo que consideran un “síndrome complejo” debido a “una disfunción desencadenada por una respuesta mal regulada [del organismo] a una infección”, sea por un virus, una bacteria o un hongo.
La propuesta también plantea solicitar a los ministerios de Salud de los países a que “eleven la sepsis a un problema de salud pública de alta prioridad” con guías unificadas para evitar su aparición y, cuando ocurre, detectarla al momento de una consulta en la guardia (esto aumenta el margen de acción de los profesionales) y tratarla con las mejores herramientas disponibles.
“Comprender la carga regional de la sepsis es un desafío importante porque un análisis exhaustivo requeriría contar con datos de incidencia y mortalidad de gran calidad”, advierte la OPS. “Hay una infranotificación de la sepsis” en los países, continúa. “Las infecciones que conducen a la sepsis no suelen clasificarse como tales, a excepción de la sepsis neonatal y la sepsis materna, que son los únicos tipos que se notifican como síndromes específicos”, aclara.
Que pueda aparecer por infecciones de todo tipo, hace que sea más difícil diagnosticar y tratar esta emergencia. “Los datos limitados disponibles de la región sugieren que se requiere especial atención debido a la alta incidencia de sepsis en comparación con otras regiones de la OMS”, define la OPS en su proyecto.
En busca de datos
“No tenemos datos y, a la vez, necesitamos datos para ver qué pasó con las personas que pasaron por la sepsis”, explica Alberto. Y esa es justamente su línea de trabajo desde su tesis de doctorado en Australia antes de la pandemia de Covid-19. Con una beca de investigación de ese país, se propuso generar los primeros datos en la Argentina en pacientes de salas de internación general, un grupo poco estudiado. Encara, ahora, un estudio de cohorte para escalar esa información epidemiológica.

El estudio “Carga Global de las Enfermedades, las Lesiones y los Factores de Riesgo”, del Instituto de Métrica y Evaluación de la Salud (IHME, por su sigla en inglés) de la Universidad de Washington, da cuenta con datos de 195 países que, cada año, 48,9 millones de personas desarrollan sepsis en el mundo y 11 millones fallecen.
Alberto lo pone en perspectiva: “Es casi el 20% de las muertes totales del mundo por año. Ese estudio estima para la Argentina unos 197.000 casos anuales; un 25-28% fallece”, dice a partir de las proyecciones con modelos matemáticos. “Esa es la evidencia más robusta disponible hasta ahora. No somos solo nosotros los que no tenemos los datos”, agrega. La dificultad para reunirlos la explica por dos problemas: cómo se diagnostica (no hay una prueba de laboratorio específica, como para la tuberculosis o el dengue) y cuándo surge la sospecha profesional.
“Si bien hay un score para medirla, la disfunción de órganos más la infección es lo que hace al diagnóstico –resume Alberto–. Los primeros síntomas se parecen a los de cualquier infección y se confunden con otras enfermedades, lo que es un desafío en la atención temprana”.
Explica que los signos de alerta fuera del hospital son más sutiles que cuando se da en una internación. El primer caso que cita es el de una persona que consulta, le indican un antibiótico, pero minimiza la infección y, por algún motivo, no sigue el tratamiento o no vuelve para el control.
“Si de pronto empieza a estar más apagada que lo habitual (alteración sensorial), con fiebre o presión baja (hipotensión), para la familia eso ya tendría que ser un signo de preocupación importante”, menciona. “Y si tiene otros problemas de salud, como hipertensión, diabetes, compromiso inmunológico, cáncer, VIH u otras infecciones concomitantes, la sepsis puede complicar todo más. Por eso, en la guardia los síntomas previos son clave: ahí es cuando la sospecha de sepsis se vuelve una emergencia médica”, plantea.
Medir tiempos
En un estudio de la Sociedad Argentina de Terapia Intensiva en más de 40 unidades hospitalarias del país, los pacientes con sepsis habían comenzado con síntomas unas 36 horas antes de la internación. “Ese dato de intervalo es importante porque nos dice que hay tiempo para intervenir y prevenir una forma más grave del deterioro”, valora.
Ramírez resalta la relevancia de la alerta domiciliaria en un contexto con niveles de pobreza altos y, como viene publicando este medio, una crisis profunda del sistema de salud. “Si la persona es más susceptible o tiene otras enfermedades, los procesos infecciosos avanzan mucho más rápido. Pero los signos siempre van a ser fiebre, escalofríos, malestar general y decaimiento”, menciona. “Lo importante –acota Alberto– es saber que la sepsis es el camino final de un proceso infeccioso grave que queremos prevenir”.
Su detección temprana en la guardia, según continúan, está asociada con menos tiempo de internación y costos de atención, con mejor resultados del tratamiento. De ahí ambas coinciden en destacar la relevancia que toma cada vez más integrar a las currículas de las carreras de grado y posgrado la formación en seguridad del paciente.
“Muchas de las infecciones aparecen tan solo por no lavarse las manos, la falta de acceso a agua potable y cloacas o un mal manejo de los residuos, por lo que también tienen que ver las normas de bioseguridad. Uno de los capítulos en los que entrenamos a los alumnos [en la USAL] en seguridad de la atención es cómo disminuir las infecciones asociadas al cuidado de la salud. Y arrancan por el correcto lavado de manos”, dice Ramírez.
Y finaliza: “Es una medida básica para la prevención y control de las infecciones necesaria como un buen hábito de higiene en la comunidad y que no siempre se cumple, como la limpieza de superficies. Ahí está involucrado todo el equipo de salud. Es necesario un cambio de la cultura de la seguridad en la atención y hay que comenzar desde la universidad”.
 1
1Guardapolvos “térmicos” y visitas de pingüinos: así se estudia en la escuela más austral de la Argentina y del mundo
- 2
Colegios privados bonaerenses piden subir cuotas tras el aumento otorgado a los docentes y alertan por nuevos impuestos
 3
3Video: así fue el feroz temporal que azotó Tucumán y causó inundaciones, rutas cortadas y suspensión de clases
 4
4Demuelen una joya del siglo XIX en el barrio inglés: “la casita” del arquitecto que construyó una embajada y fundó un prestigioso colegio