Cuando las alergias disminuyen nuestra calidad de vida
En el Día Mundial de la Alergia, especialistas explican cuáles son las más comunes; consejos para prevenirlas


"Estornudo de cuatro a cinco veces seguidas, todos los días o día por medio", comenta Pablo Suárez, un estudiante de veterinaria que vive en Ciudadela, Provincia de Buenos Aires.
Y su amigo Esteban Lacurra confiesa: "Yo padezco de alergia desde los 27 años y ahora con 35 cada primavera es una tortura. Me detectaron una alergia específica al árbol del plátano, ese que llena las calles con un colchón de pelusa amarilla cada septiembre".
Los fármacos habituales como la loratadina no lograron solucionar el problema de Esteban, que debió recurrir a los corticoides para mitigar su alergia, pero que no le gustan ya que tienen severos efectos secundarios.
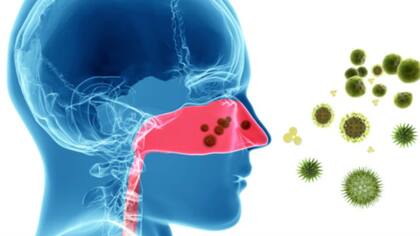
En el Día Mundial de la Alergia, los especialistas explican que la predisposición para ser o no alérgico depende de factores heredados, y también a la exposición repetida a sustancias medio ambientales (alérgenos) como pueden ser los pólenes de plantas, el veneno de insectos, pelos de animales o algunos medicamentos, entre otros.
Y es que, como les sucede a Pablo y a Esteban, la alergia limita la calidad de vida, según los expertos consultados. "La alergia representa una gran carga social y económica, que incide en la vida social de los pacientes, en su rendimiento escolar y en la productividad en el trabajo", explica a LA NACION la doctora Noemí Aída Coe, otorrinolaringóloga y alergista del Hospital Alemán.
Además, es común un proceso denominado la ´marcha alérgica`, por el cual pacientes con enfermedad alérgica por sensibilización a un sólo alergeno (por ejemplo ácaros), en el transcurso de su enfermedad desarrollen nuevas sensibilizaciones.
Aproximadamente el 30 por ciento de la población en países industrializados, o que vive en grandes ciudades, sufre algún tipo de alergia

Y según los organismos mundiales de salud, esta afección que se produce en el 30 por ciento de la población en grandes urbes, se duplicará en los próximos diez años.
"Los últimos estudios señalan a la contaminación atmosférica como uno de los principales causantes de este incremento, además del estilo de vida occidental, ya que pasamos la mayor parte del tiempo en lugares cerrados, con persistencia del hábito tabáquico, con aire acondicionado, en ambientes húmedos, provocando todo ello el crecimiento de hongos y ácaros", agregó Coe.
¿Pero, qué es la alergia?
"Se denomina alergia al conjunto de alteraciones que se producen en el sistema inmunológico por una extremada sensibilidad del organismo a ciertas sustancias (alérgenos) a las que ha sido expuesto. La forma habitual de la alergia es la Tipo l, producida cuando el alérgeno (polen, ácaros, alimentos, epitelios de animales, hongos del medio ambiente, fármacos o productos industriales) se pone en contacto con su anticuerpo específico, como la inmunoglobulina, liberando luego de esa unión una sustancia química llamada histamina que produce la reacción alérgica. La misma puede afectar a los ojos (conjuntivitis), la nariz (rinitis, sinusitis), la garganta (faringitis, laringitis), los pulmones (asma), la piel (urticaria, eczema) y/o el tubo digestivo (diarreas)", precisa el doctor Héctor Suli, médico alergista de la Clínica San Camilo.

El especialista afirma que además existe otro tipo de alergia que son las llamadas alergias por contacto, las cuales se producen en la piel por los llamados contactantes como son el níquel, tinturas, cosméticos o cromo. "Este se da por células sensibilizadas en la piel luego de cierto tiempo de contacto y materiales tales como los botones de jean, las cadenas, las cremas con antibióticos, el látex y hasta ciertos celulares, llegan a producirlo", agrega Suli.
Alergia hereditaria y diagnóstico
La alergia puede ser hereditaria. "Existe una predisposición genética a la alergia en la infancia. Cuando ambos padres son alérgicos, el riesgo de padecer dicha enfermedad es superior al 70%, frente al 50% cuando es alérgico uno de ellos. Aunque la persona tiene que exponerse a los factores causantes para sensibilizarse", aclara la doctora Coe.
Los síntomas pueden aparecer en los primeros años de vida, no obstante se da con más frecuencia a partir de los 5 años, y es raro por encima de los 60.

El diagnóstico de alergia se hace teniendo en cuenta los antecedentes familiares y personales (con una correcta historia clínica). Además del estudio clínico general, se realizan las pruebas cutáneas donde se trata de identificar los alérgenos causales, lo que sirve al médico especialista para su posterior tratamiento.
La doctora Coe, indicó que es importante pensar en alergia cuando un paciente tiene resfríos frecuentes y prolongados. "Tenemos que recordar que la inflamación nasal (rinitis alérgica) puede indicarnos una inflamación bronquial (asma) y/o viceversa. Por lo tanto es necesario un control de la función respiratoria con espirometrías", precisó.
Diferentes reacciones alérgicas
Rinitis alérgica: es la afección alérgica más frecuente. Se puede presentar desde los primeros años de vida, afectando el normal desarrollo del chico. La aparición de la rinitis alérgica se debe a la inhalación de sustancias del medio ambiente que al ser respiradas en el sujeto predispuesto se convierten en alérgenos, ocasionando una reacción del sistema inmunológico de defensa, dando así los síntomas característicos. Estos alérgenos pueden ser estacionales, como los pólenes que aparecen durante la primavera, verano u otoño; o perennes (aquellos que producen síntomas todo el año) como los ácaros del polvo doméstico (pequeños artrópodos que se alimentan de las descamaciones de nuestra piel y de las mascotas que conviven con nosotros), mohos u hongos de la humedad, caspa o epitelios de los animales como perros y gatos etc.

Los síntomas característicos son los clásicos estornudos en salva o ráfagas (más de 4 o 5); picazón de nariz, garganta, ojos y oídos; catarro o secreción nasal con moqueo abundante (moja el pañuelo); nariz tapada por la congestión; disminución del olfato, que en el niño incremente la inapetencia.
Para el alivio inmediato de los síntomas se utilizan medicamentos como los antihistamínicos (especialmente los de reciente aparición no sedantes), descongestivos antiinflamatorios, etc. También puede ser tratada con inmunoterapia (vacunas alergénicas), esto no sólo mejora el síntoma, sino que reduce el consumo de medicamentos en forma importante produciendo a su vez cambios inmunológicos.
Asma Bronquial: es una enfermedad respiratoria crónica que afecta el funcionamiento de los pulmones y del sistema respiratorio. Se produce como consecuencia de una respuesta exagerada del organismo frente a ciertas sustancias. Esto ocasiona un proceso inflamatorio que se caracteriza por la producción de moco (catarro) y obstrucción reversible de los bronquios.
Al producirse esta inflamación aparecen: tos, silbidos en el pecho, secreciones (flemas), disnea o fatiga. El origen de la inflamación se debe en general a la alergia, ya sea a productos conocidos o desconocidos: alérgenos o irritantes como los ácaros del polvo doméstico, hongos ambientales presentes en el aire, caspa animal (escamas de piel muerta), excrementos de cucarachas, contaminantes del ambiente como el humo del tabaco, el humo de maderas, sustancias químicas en el aire y el ozono.
Urticarias alérgicas: se caracterizan por la inflamación de la piel, con la aparición brusca de manchas de color rojo o rosado de bordes sobre-elevados y en ocasiones con intensa picazón en distintas zonas. Se estima que el 20% de la población ha padecido una erupción de urticaria en alguna etapa de su vida.
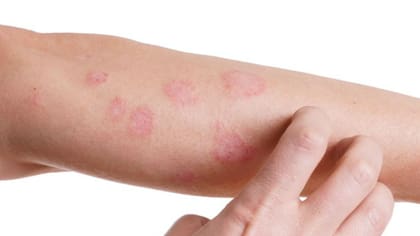
Las urticarias alérgicas son las causadas por distintos agentes a través de un mecanismo inmunológico. Con frecuencia se deben a un efecto secundario a la ingestión de ciertos medicamentos como las penicilinas y sus derivados, sulfas, anticonvulsivantes, aspirina, etc; o alimentos, como el chocolate, maní, huevos, pescados, mariscos, etc. Para el alivio de sus síntomas se utilizan antihistamínicos y, en urticarias más severas, corticoides.
Dermatitis atópica: también llamada en ocasiones eczema, afecta aproximadamente del 1 al 3 % de los chicos y cerca del 27% de los lactantes hijos de madres alérgicas. El 80% de los niños tienen síntomas antes del año; la mitad de ellos mejora antes de los 2 años, la otra mitad sanará recién cerca de la adolescencia y una pequeña fracción tendrá síntomas siempre.
El paciente se queja de picazón, con lesiones que tienden a secarse y descamarse, que pueden infectarse, y supurar, en especial por el rascado. Su ubicación habitual es en los pliegues, detrás de las rodillas, brazos, nalgas, orejas.
En el tratamiento se eliminan los alimentos que pueden ocasionarla. En el caso de la leche, por ejemplo, se recomienda reemplazar por leche de soja u otros sustitutos. Si se sospecha de factores ambientales también se procurará controlarlos. Para disminuir la picazón hay que bañarse con agua tibia usando jabones sin perfume y secando suavemente la piel y también el uso de cremas o lociones humectante. Las cremas con corticoides son útiles en las zonas gravemente afectadas.
Dermatitis de contacto: es una reacción que ocurre después de que la piel se pone en contacto con distintas sustancias. El 80% son reacciones irritantes a, por ejemplo detergentes y lavaplatos, y sólo el 20% son reacciones alérgicas. Dicha reacción no es inmediata sino que se inicia de 1 a 3 días después de haber estado en contacto con la sustancia, y dura una semana o más. La piel se pone roja, pica, se inflama y frecuentemente aparecen ampollas.
Las sustancias que comúnmente producen este tipo de lesiones son metales, cosméticos, plantas, medicamentos, etc. Se conocen casi 3000 agentes químicos capaces de inducir este tipo de dermatitis, y una persona puede desarrollar una alergia después de años de contacto.
Dentro del tratamiento se contempla la eliminación de la sustancia desencadenante de los síntomas y la utilización de lociones o cremas protectoras, descongestivas, antiinflamatorias. La picazón también se alivia con antihistamínicos y en casos más graves, corticoides.
Consejos para prevenir alergias
- No permitir que los animales domésticos entren en algunas habitaciones de la casa, por ejemplo en el dormitorio, y báñelas cuando sea necesario.
- Retirar las alfombras de las habitaciones. El piso debe ser lavable (no usar productos con alto contenido en amoníaco o con olores muy fuertes).
- Evitar el uso de cortinas gruesas, juguetes de peluche, etc. o elementos capaces de almacenar polvo y ácaros en exceso (bibliotecas abiertas, revistas, diarios, alfombras, etc.).
- Limpiar la casa frecuentemente con aspiradora o trapo húmedo, sin olvidar los rincones y el guardarropa.
- Si la persona es alérgica a los ácaros del polvo, cambiar el colchón y almohadas de lana o plumas por materiales sintéticos, colocar fundas especiales lavables (aspirar el colchón semanalmente).
- Recurrir a ropa de cama fácilmente lavable (la temperatura ideal para eliminar a los ácaros es por encima de los 60º centígrados).
- Si presenta alergia al polen, mantener las ventanas cerradas cuando la polinización esté en su máximo desarrollo, tratar de que se cambie de ropa cuando llegue a casa después de estar al aire libre y no dejar que corte el césped.
- Si es alérgico a los hongos del medio ambiente, tratar de evitar los lugares húmedos como sótanos, y mantener limpios y secos el cuarto de baño y otros lugares donde se tienden a formar los hongos.
- No fumar en la casa y especialmente en el dormitorio.





