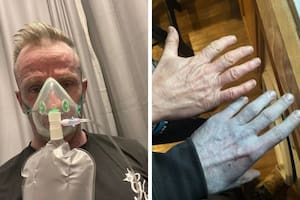
“Código rojo”: buscan recomponer la atención rápida de una afección cerebral grave tras el deterioro que causó la pandemia
Advierten que, durante la crisis sanitaria por el Covid-19, se postergó la prevención, la contención, y el tratamiento del accidente cerebrovascular (ACV); se estima que más de 340.000 argentinos que lo sufrieron conviven con complicaciones que impactan en la calidad de vida
 8 minutos de lectura'
8 minutos de lectura'

Aun cuando es una de las tres emergencias –con el infarto cardíaco y los traumatismos graves– en las que el tiempo de atención es clave para reducir la discapacidad y el riesgo de vida, el accidente cerebrovascular (ACV) sigue postergado. Su atención, como la de otras enfermedades, tampoco quedó ajena a los efectos de la crisis sanitaria que provocó el Covid-19 y que concentró recursos y servicios.
“En este momento, en el que estamos saliendo de la pandemia, vemos una enorme demanda contenida en la atención con un deterioro en la población del cuidado de su salud general. Tanto los servicios de prevención como los de control y seguimiento estuvieron desde 2020 dedicados a la atención de la pandemia y muchos pacientes quedaron sin la atención regular. Ya veníamos de una gran demanda contenida y la pandemia terminó por deteriorar mucho la prevención, el seguimiento y, también, los servicios de emergencia”, detalla Adolfo Savia, jefe de Emergencias del Hospital San Juan de Dios (Ramos Mejía).
Al describir el estado de situación en la que está el sistema en general, señala: “Hoy, estamos reconstruyendo los servicios de emergencia con lo aprendido durante la pandemia y fortaleciendo la dinámica de la atención del trauma, el infarto y el ACV en los servicios prehospitalarios a partir de la experiencia con Covid-19″.
En enero de 2020, la Revista de la Facultad de Ciencias Médicas de Córdoba publicó los resultados de un estudio sobre más de 232 hospitales públicos y privados en las principales ciudades del país hecho por un equipo de la Unidad Médica Presidencial entre 2016 y 2019 para relevar la atención de tres emergencias. “El desarrollo de una red nacional para el tratamiento del infarto, el accidente cerebrovascular y el trauma se encuentra pendiente ante la inadecuada distribución de recursos claves entre ciudades capitales y no capitales en extensas áreas geográficas. La mejor calidad de atención no es posible sin combinar redes públicas y privadas”, concluyeron los autores, cinco de los cuales integraban la UMP, que dirigía el cardiólogo Simón Salzberg, del Hospital Fernández.
A tres años del inicio de la pandemia, aún no hay un relevamiento similar sobre el estado de situación de la atención del ACV, que alcanza hasta la rehabilitación necesaria para aliviar las secuelas físicas y cognitivas que puede ocasionar. Una proyección nacional el año pasado a partir del Estudio Epidemiológico Poblacional sobre Accidentes Cerebrovasculares (EstEPA), en la ciudad de General Villegas, en la provincia de Buenos Aires, permite inferir que más de 340.000 argentinos conviven con esas complicaciones que impactan en la calidad de vida. Es el 2% de la población mayor de 40 años, según explicó Sebastián Ameriso, jefe del Departamento de Neurología y del Centro Integral de Neurología Vascular de Fleni, que dirigió el estudio.
¿Cuántos ACV ocurren en la Argentina y cuántos son mortales? Nuevos datos del estudio permiten responderlo: unos 100 casos por cada 100.000 habitantes. “Calculamos que son entre 50.000 y 60.000 episodios por año, lo que es una alta incidencia –precisa Ameriso a LA NACIÓN–. Más o menos el 9% muere, con lo que se producirían entre 18.000 o 20.000 muertes por año por ACV en el país.”
La prevención, a través de la detección oportuna y el control de los factores de riesgo, como la hipertensión, junto con la respuesta rápida son, para el especialista, donde habría que trabajar para mejorar. Una encuesta poblacional que hizo con su equipo durante la pandemia permitió conocer que el 76% de las personas con factores de riesgo dejó de hacerse controles.
“La primeras horas son fundamentales –recordó al referirse a la respuesta del sistema–: los tratamientos con los que contamos son muy efectivos en las primeras horas. Hay que mejorar el reconocimiento [de los síntomas], el traslado rápido, la disponibilidad del tratamiento, que los servicios de emergencia sepan a qué centros trasladar a los pacientes y el manejo de la respuesta en fase aguda para que los pacientes reciban el tratamiento en lo que denominamos la ventana de oportunidad.”
En un sistema de salud atomizado como el argentino, Ameriso evalúa que falta coordinación. “En otros países, hay centros de referencia designados y patrones de derivación que pueden funcionar de manera rotativa. La posibilidad diagnóstica y terapéutica está, pero falla la organización. “La educación de la población y la comunidad médica mejoró con los años, pero es necesario tratar de lograr coordinación en la atención del ACV y políticas públicas que lo prioricen”, indica el experto.
Gabriel Persi, neurólogo y miembro del Consejo de Stroke de la Sociedad Argentina de Cardiología, coincide. “Básicamente, hace falta un apoyo del Estado en el manejo del ACV: que se le dé prioridad a esta patología que es la primera causa de discapacidad en los adultos –apunta–. El talón de Aquiles es, hoy, la coordinación. Parece muy simple, pero requiere de muchas personas que tienen que intervenir de manera coordinada y es común que en algún eslabón cueste más. Por eso, la realidad es heterogénea entre centros y subsistemas.”
Durante la pandemia, en el Sanatorio de la Trinidad Mitre, donde Persi es coordinador del Servicio de Neurología, detectaron que los pacientes demoraban una hora más en consultar. “El manejo del ACV es tiempo dependiente: importan la velocidad, el diagnóstico correcto y el tratamiento apropiado. Ahora, observamos que hay centros donde la atención aún está muy resentida por la reorganización que requirió la pandemia y que perdieron algunos aspectos de la operatividad, mientras que hay otros donde los equipos se están poniendo muy firmes en mejorar ese aspecto a través de distintos recursos”, explica en diálogo con LA NACIÓN.
Reducir las demoras
La disminución de los tiempos de atención es, para Savia, clave en la reconstrucción de la atención pospandemia que menciona. “Es importante medir cuánto tardamos en diagnosticar [el ACV], hacer la tomografía cuando un paciente ingresa a la guardia, indicarle el tratamiento específico en las primeras horas e ir mejorando, en definitiva, los parámetros que se deterioraron durante la pandemia”. No era fácil, según recuerda, encontrar un tomógrafo libre en medio de la emergencia por Covid.
Otro parámetro a mejorar es el traslado de los pacientes. Savia señala que la mayoría lo está haciendo por sus propios medios y esto, según describe, retrasa la atención.
“Necesitamos lograr que la población sepa que es una emergencia de riesgo de vida y que llame al servicio de emergencia de su prestador o la localidad donde vive. Con ese llamado, ingresa a un protocolo de atención del ACV como ocurre con un trauma grave o un infarto, para su traslado con código rojo, en una ambulancia de alta complejidad, en 10 o 15 minutos, a un hospital con personal entrenado, un tomógrafo y un protocolo de asistencia específico. Recibe una atención mucho más expedita que si va por sus propios medios”, señala el médico, que también es jefe de Emergencias del nuevo hospital de Pilar, que comenzaría a operar en las próximas semanas.
Es, como promueven distintas campañas desde hace años, reconocer los signos de alarma de un infarto cerebrovascular, que son: dificultad para hablar y entender lo que otros están diciendo, parálisis o entumecimiento repentino de la cara, el brazo o la pierna del mismo lado, dificultad para ver con uno o ambos ojos (visión borrosa, doble o con manchas negras), dolor de cabeza súbito y fuerte (con o sin vómitos, mareos o confusión) y problemas para caminar.
“El mayor esfuerzo tiene que estar en llegar a la comunidad en general para el pedido de asistencia a tiempo y de la comunidad médica en particular, sobre todo de los servicios de emergencia prehospitalarios y hospitalarios, para concientizar que el ACV activa un código rojo y debe ser derivado a un hospital preparado. Hay cada vez más instituciones, entre públicas y privadas, en esas condiciones, pero el tratamiento del ACV tiene que estar al alcance de todo el mundo”, agrega.
La forma más común (88% de los casos, de acuerdo con el estudio EstEPA), es el ACV isquémico, que ocurre por la obstrucción de vasos del cerebro, lo que reducen el flujo sanguíneo. La forma hemorrágica se produce por la rotura de un vaso. La intervención en las primeras cuatro horas y media desde el inicio de los síntomas educe la discapacidad potencial asociada.
“Hay estudios que demuestran que es costo-efectivo tratar en la fase aguda y no dejar que evolucione. Pero esto requiere estar coordinados, que al paciente se le haga una tomografía y se le administre el tratamiento adecuado, de acuerdo con el protocolo establecidos para el tipo de ACV identificado. Uno no sabe qué tipo de ACV es hasta la tomografía, por eso es importante que ese paso se cumpla rápido”, considera Savia.
 1
1Guardapolvos “térmicos” y visitas de pingüinos: así se estudia en la escuela más austral de la Argentina y del mundo
 2
2“Milagro”: revolucionó la educación de un pueblo, llegó al Ministerio y su receta es referencia en toda América Latina
 3
3Video: así fue el feroz temporal que azotó Tucumán y causó inundaciones, rutas cortadas y suspensión de clases
- 4
Colegios privados bonaerenses piden subir cuotas tras el aumento otorgado a los docentes y alertan por nuevos impuestos