Sin pruebas objetivas para su diagnóstico, es una afección que sufren una de cada 10 personas; aún no existen muchos tratamientos para combatirla
 6 minutos de lectura'
6 minutos de lectura'
El lipedema es una enfermedad desconocida que suele confundirse con obesidad. Esto hace que a las pacientes, principalmente mujeres, se les prescriba como único tratamiento un cambio en el estilo de vida. Sin embargo, el lipedema va mucho más allá y no se soluciona perdiendo peso. ¿Qué se averiguó hasta ahora sobre esta dolencia y cómo pueden enfrentarse a ella las personas afectadas?
Clasificado dentro de un grupo de patologías llamadas lipodistrofias, el lipedema consiste en una alteración en la distribución de la grasa corporal, con un aumento desproporcionado del tejido graso en las extremidades. Aunque ocurre con mayor frecuencia en las piernas, también puede afectar a las caderas y los brazos. Por tanto, se produce una desproporción entre la cintura y las extremidades.
Actualmente, no existe una prueba objetiva e irrefutable para su diagnóstico: hay que hacer una valoración a partir de la historia clínica, los resultados de un examen físico, las manifestaciones clínicas de la paciente y otras comorbilidades o afecciones asociadas.
No se declaró oficialmente como enfermedad hasta 2018
Aunque esta enfermedad fue descrita por primera vez en 1940, pasó inadvertida a lo largo de las últimas décadas.
De hecho, no fue hasta mayo de 2018 cuando la Organización Mundial de la Salud la aceptó como tal en la Clasificación Internacional de las Enfermedades. Ese mismo año se creó el primer documento de consenso del lipedema en España.

Mientras que al principio se pensaba que se originaba por una acumulación de fluidos o edema (de ahí su nombre), actualmente no hay evidencia de que el edema sea el causante del aumento del volumen en las extremidades ni de algunos síntomas, como el dolor. Por eso, incluso se sugiere sustituir el término “lipedema” por “síndrome de lipalgia” (acumulación de grasa dolorosa).
Y es que algo muy característico del lipedema es el dolor que produce la palpación del tejido. También va acompañado de otros problemas de salud, como un exceso de movilidad en las articulaciones, pérdida de fuerza muscular y alteraciones del sueño. Además, puede convivir con afecciones como alteraciones del sistema venoso, arterial o linfático.
Vinculado a los cambios hormonales femeninos
El origen de esta patología puede deberse a varios factores. Uno de ellos es el hormonal, y afecta principalmente al sexo femenino. De hecho, algunos estudios apuntan a que aproximadamente una de cada 10 mujeres la padecen, aunque la falta de criterios para su diagnóstico y el desconocimiento sobre el lipedema hace que no podamos conocer el porcentaje real de afectadas.
Lo que sí se sabe es que su aparición o desarrollo coincide en períodos de cambios hormonales femeninos, como la pubertad, el embarazo, el parto, la menopausia o el uso de anticonceptivos hormonales.
Todas estas circunstancias conllevan fluctuaciones de las hormonas, especialmente de estrógenos. A este factor hay que añadir cierta predisposición genética, pues un alto porcentaje de pacientes informan de antecedentes familiares.

¿Cómo se le puede hacer frente?
El abordaje del lipedema estuvo en continuo cambio en las últimas décadas, y seguramente siga evolucionando en los próximos años. El tratamiento más conocido es la cirugía, con técnicas como la liposucción, pues es la única estrategia que consigue eliminar el tejido graso localizado. Pero las intervenciones conservadoras o sin cirugía tienen mucho que ofrecer.
Además, debido a su complejidad, su manejo debe ser multidisciplinar, involucrando a muchas áreas de la salud, como se recoge en el Consenso del Foro Europeo del Lipedema de 2020. A continuación destacamos algunos puntos clave:
1. Rol activo
Es muy importante que sea la paciente quien lidere su tratamiento y gestione su enfermedad. Esto es común a otras dolencias para las que no existe cura, y hace falta introducir hábitos que permitan mejorar sus síntomas y estado de salud a largo plazo.
2. Fisioterapia y movimiento
Aunque solamos asociarlo a una camilla y un abordaje pasivo, la labor del fisioterapeuta va orientada a fomentar la independencia en las personas con lipedema. Por ejemplo, es muy importante educarlas para que sepan qué es, qué no es y qué hábitos resultan beneficiosos.
Desde la fisioterapia también se guía a la paciente para introducir actividades en su día a día de manera gradual, y se elaboran pautas de ejercicio adaptadas a sus características.
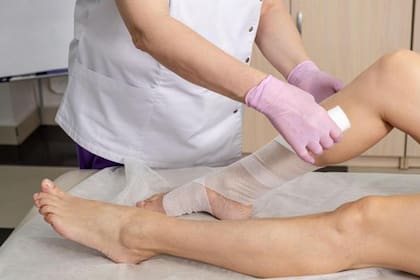
3. Terapia compresiva
Llevar medias de compresión no reducirá el tejido graso ni evitará un aumento de grasa en las piernas si se gana peso. Sin embargo, estudios en personas sanas mostraron que la compresión tiene un efecto beneficioso sobre el proceso inflamatorio en el tejido subcutáneo. Este tipo de medias deben ser médicas y prescribirse tras una valoración individual.
4. Manejo del peso
Si bien el lipedema es una enfermedad por sí misma, un alto porcentaje de pacientes presenta obesidad. Y a su vez, el lipedema empeora con la ganancia de peso.
Por tanto, aunque la pérdida de kilos no es la prioridad en el tratamiento, debe tenerse en cuenta en aquellas pacientes con obesidad o enfermedades graves relacionadas con la misma.
5. Tratamiento psicológico
Muchas pacientes pueden presentar dificultades para aceptar su físico o insatisfacción por la forma de su cuerpo y la presión social sobre el ideal de belleza. Otras afectadas también pueden sufrir elevados niveles de estrés, que puede repercutir además negativamente en el dolor.
Son los profesionales sanitarios quienes deben detectar qué pacientes se pueden beneficiar de este abordaje.
6. Nutrición
Es importante que la paciente siga una dieta saludable y conozca el efecto proinflamatorio y antiinflamatorio de los hábitos de alimentación. La figura del nutricionista se revela como fundamental para guiar en la elección de alimentos como parte de un estilo de vida saludable.

En definitiva, la travesía hacia un diagnóstico resulta compleja, ya que el lipedema aún es una enfermedad desconocida por muchos profesionales sanitarios. Un primer paso puede ser contactar con otros pacientes para compartir experiencias.
A la comunidad científica nos corresponde seguir indagando sobre sus causas y su diagnóstico para poder detectar a las pacientes afectadas y ofrecerles el mejor tratamiento.
Por Cristina Roldán Jiménez, es profesora de Fisioterapia de la Universidad de Málaga.
Este artículo fue publicado en The Conversation y reproducido aquí bajo la licencia creative commons. Haz clic aquí para leer la versión original.
 1
1Horóscopo: cómo será tu semana del 8 al 14 de marzo de 2026
 2
2Crianza: qué necesidades de los chicos hay que atender cuando van a la escuela
 3
3Los riesgos de los hijos que se hacen cargo emocionalmente de sus padres
 4
4Dormir siete horas y 18 minutos se vincula con un mejor metabolismo, según un estudio: el exceso de sueño también podría tener efectos