La crisis de Covid-19 en la India recién se aplaca y ya arrancó la epidemia del “hongo negro”
En tres semanas, los casos de esta enfermedad poco frecuente se dispararon a más de 30.000; la insalubridad hospitalaria, la diabetes y el uso de esteroides para combatir el coronavirus, entre las causas
 6 minutos de lectura'
6 minutos de lectura'
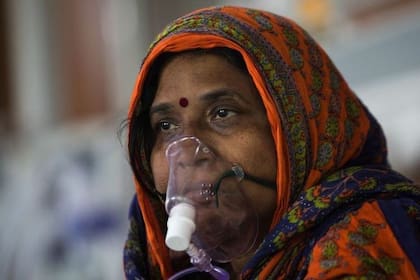
AHMEDABAD, India.- En la sofocante y colmada guardia del Hospital Civil de Ahmedabad, la séptima ciudad más poblada de la India, un especialista en nariz, garganta y oído se mueve rápidamente de una cama a la otra con la linterna en la mano, auscultando la boca de un paciente o examinando la radiografía de otro.
El doctor Bela Prajapati es otorrinolaringólogo y supervisa el tratamiento de casi 400 pacientes con mucormicosis, una enfermedad poco frecuente, pero casi siempre letal que ha experimentado un auge exponencial en la India a raíz de la pandemia de coronavirus.
“La pandemia desencadenó una epidemia”, dice Prajapati.
En tres semanas, la cantidad de casos de esta enfermedad conocida como “hongo negro” —porque se lo encuentra en tejidos muertos—, se disparó a más de 30.000: hasta entonces, prácticamente no existía. Según informes periodísticos, en algunos estados de la India hay más de 2100 muertos. El Ministerio de Salud, que monitorea el avance de los casos para distribuir la escasa y costosa medicación antimicótica contra la enfermedad desde Nueva Delhi, todavía no ha difundido cifras oficiales de muertos.
La pandemia de coronavirus ha trazado una cruda línea entre los países ricos y pobres, y la epidemia de mucormicosis en la India es su ejemplo más reciente. Durante la segunda ola pandémica, que golpeó a la India en abril, su ruinoso y desfinanciado sistema de salud colapsó por falta de camas, oxígeno y otros insumos médicos esenciales, mientras los contagios y las muertes arreciaban.
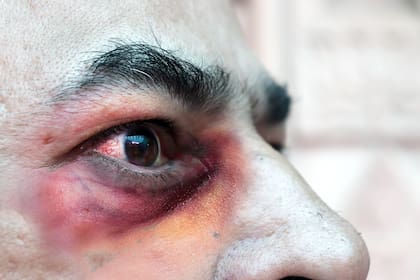
La epidemia de mucormicosis suma urgencia a la difícil tarea de cuidar la salud de los 1400 millones de habitantes que tiene la India, de los cuales solo una ínfima fracción ha sido vacunada contra el coronavirus, mientras que el resto sigue vulnerable al embate de una tercera ola y sus funestas consecuencias.
“La mucormicosis va a recular hasta los niveles de base cuando se aplaque el coronavirus”, dice el epidemiólogo Dileep Mavalankar. “Pero si no descubrimos por qué está pasando esto, puede volver como rémora en una eventual tercera ola”.
Muchos médicos de la India creen saber por qué. Ese hongo comedor de huesos y tejidos blandos puede atacar el tracto intestinal, los pulmones, la piel y el seno nasal, desde donde suele pasar a la cavidad ocular y el cerebro, si no es tratado a tiempo. Y el tratamiento de esa enfermedad incluye una cirugía compleja y desfigurante, y un fármaco escaso y costoso, todo lo cual hace subir la tasa de letalidad a más del 50%.
La mucormicosis no se transmite de persona a persona. Se desarrolla a partir de esporas comunes que a veces se acumulan en viviendas y hospitales. Los médicos creen que los colmados hospitales de la India y la falta de oxígeno médico le dieron margen al hongo para prosperar.
Sin oxígeno suficiente, los médicos de muchos hospitales les inyectaban a sus pacientes esteroides, un tratamiento estándar de la lucha médica contra el Covid en todo el mundo. Los esteroides pueden reducir la inflamación pulmonar y así ayudar a que el enfermo de Covid respire mejor.
Pero muchos médicos recetaron esteroides en cantidades y por períodos que excedían ampliamente las recomendaciones de la Organización Mundial de la Salud, dice Arunaloke Chakrabarti, microbiólogo y coautor de un estudio que examina las causas del brote de mucormicosis en la India. Esos esteroides pueden haber comprometido el sistema inmunológico de los pacientes con Covid-19, haciéndolos más susceptibles a las esporas del hongo.
Los esteroides también pueden haber aumentado peligrosamente los niveles de azúcar en sangre, dejando a los diabéticos en situación de vulnerabilidad frente a la mucormicosis. También podría aumentar el riesgo de fabricar trombos en la sangre, “y por lo tanto que haya tejido mal irrigado que el hongo ataca”, dijo Prajapati.
Es probable que en la desesperación del momento, los médicos no hayan tenido oportunidad de preguntarles a los pacientes si tenían diabetes u otras afecciones, antes de recurrir a los esteroides.
“Los médicos corrían para salvarle la vida a la gente”, dice Chakrabarti. “Todos buscaban proteger desesperadamente el tracto respiratorio”. Según el Ministerio de Salud de la India, alrededor de un 80% de los pacientes con mucormicosis tuvieron Covid-19. Más de la mitad tiene diabetes.
Condiciones ambientales
El estudio coescrito por Chakrabarti y publicado este mes por los Centros para el Control y la Prevención de Enfermedades de Estados Unidos (CDC, por sus siglas en inglés), dice que hay tres factores que contribuyeron al crecimiento de la mucormicosis: el uso intensivo de esteroides, la correlación con la diabetes y las condiciones insalubres en algunos hospitales de la India.
Ya antes de la pandemia, la India registraba unos 50 casos de mucormicosis al año, en comparación con un promedio de apenas un caso cada dos años en los Estados Unidos y Europa occidental. Las condiciones ambientales juegan un papel importante, al igual que la incidencia de la diabetes: en la India hay más del doble de diabéticos que en Estados Unidos.
Los casos de mucormicosis en la India se daban mayormente en personas con diabetes que desconocían su afección o que no se administraban correctamente la insulina. Pero en el brote actual, dicen tanto médicos como investigadores, muchos pacientes no tienen antecedentes de diabetes, sino que el denominador común es una infección de Covid-19 tratada con esteroides.
En mayo, el gobierno de la ciudad de Ahmedabad declaró la mucormicosis como una epidemia. La siguieron otros estados. El pronóstico de sobrevida de los pacientes depende de la rapidez con la que se sometan a la cirugía de desbridamiento —que elimina el hongo y el tejido necrosado—, para luego comenzar con un tratamiento de dos semanas de anfotericina B.
El primer ministro Narendra Modi, que es oriundo de la región, dijo que esta enfermedad micótica es “un nuevo desafío” y que era importante “crear mecanismos para enfrentarla”.
La India produce pequeñas cantidades de anfotericina B, que se puede obtener de forma gratuita en algunos hospitales públicos. Pero debido a que se trata de un suministro muy limitado, el país lo está importando de Estados Unidos, donde cuesta alrededor de 300 dólares por vial. Cada paciente necesita entre 60 y 100 viales del medicamento. El fabricante estadounidense, Gilead Sciences, ya ha donado alrededor de 200.000 viales.
Algunos médicos están usando medicamentos más baratos e igualmente efectivos, pero más tóxicos, que pueden comprometer la función renal.
The New York Times
Traducción de Jaime Arrambide
Otras noticias de Covid
 1
1Encontraron muerta a la gerenta de un banco de Brasil en su casa: su vecino confesó haberla violado y asesinado
 2
2La democracia retrocede en el mundo, según el índice de The Economist: los países que empeoraron y el balance del primer año de Milei
- 3
Por qué a Trump le importa tanto tener acceso a los minerales de Ucrania
 4
4“Sé fuerte, sé valiente, no tengas miedo”: los mensajes de apoyo de líderes del mundo para Zelensky tras el choque con Trump

