La creadora del suero contra el coronavirus de Oxford afirmó que la ciencia se planteó nuevos desafíos para combatir virus aún más desafiantes
- 8 minutos de lectura'

La ciencia transformó la pandemia y las tecnologías experimentales que ayudaron a desarrollar las vacunas contra el Covid-19 en tiempo récord impulsaron las ambiciones científicas. ¿Podríamos estar entrando en una era dorada de nuevas vacunas?
A la vanguardia de la vacunación, se encuentra la profesora Sarah Gilbert, del Instituto Jenner, artífice de la vacuna de Oxford contra el Covid-19. Con el uso de una tecnología revolucionaria, el equipo de Oxford logró tener una vacuna lista para comenzar los ensayos clínicos en tan solo 65 días. En asociación con el gigante farmacéutico AstraZeneca, repartieron más de 1500 millones de dosis en todo el mundo.
Podrías suponer que al llegar a lo más alto de tu vida profesional, es posible tener pensamientos que traspasen los límites del conocimiento humano. Sin embargo, casi cada vez que entrevisto a la profesora Gilbert, tengo la sensación de que una gran parte de su tiempo lo dedica a comprar heladeras y congeladores.
Después de todo, si no puede mantener frías las muestras virales y los prototipos de vacunas, no puede continuar sus investigaciones sobre las vacunas. “Todavía me piden más”, me dice la profesora Gilbert. Pero la cocina, donde normalmente se encuentran estos electrodomésticos, no es un mal lugar para comprender el salto en la ciencia de las vacunas logrado por ella y sus contemporáneos.

“Es como decorar un pastel”
La nueva generación de vacunas avanza rápidamente y de una manera muy flexible. “Es como decorar una torta”, cuenta Gilbert. El método de la vieja escuela para desarrollar vacunas consiste en volver a las materias primas y comenzar desde cero para cada vacuna que se haga.
Es como empezar con harina, azúcar, huevos y manteca. El siguiente paso es tomar el virus ofensor u otros microbios que causan enfermedades y matarlo o debilitarlo para hacer la vacuna. Para las dos vacunas contra la influenza estacional que se administran cada año, los pinchazos para adultos fueron hechos creciendo los virus de la influenza dentro de huevos.
Luego, los virus son purificados y matados para poder producir la vacuna. El aerosol nasal para niños contiene virus vivos, pero fueron debilitados y desestabilizados para que pudieran crecer en las temperaturas más frías de la nariz, y no en el calor de los pulmones. Se necesita mucho trabajo para comenzar una vacuna desde cero con cada enfermedad que surge y hay muchas cosas que podrían salir mal.
Durante el desarrollo de la vacuna de Oxford se utilizó un enfoque completamente diferente conocido en inglés como “plug-and-play”. Con este tipo de vacuna, la mayor parte del trabajo ya se realizó: la torta fue horneada previamente y solo hay que “decorarla” para que cumpla con su objetivo.
“Tenemos la torta. Podemos poner una cereza encima o podemos poner algunos pistachos si queremos una vacuna diferente, solo agregamos el último trozo y luego estamos listos para comenzar”, explicó Gilbert en el programa Inside Health de la BBC.
Una plataforma para desarrollar las vacunas del futuro
La “torta” de la vacuna de Oxford -o plataforma, para emplear el término científico-, es un virus que causa el resfrío común en los chimpancés. Fue modificado genéticamente para que sea seguro y no infecte a las personas. La “decoración” es cualquier modelo genético que se necesite para entrenar al sistema inmunológico a atacar. Dicho plano se agrega a la preparación y el trabajo está hecho.
Fue este trabajo, aplicado al coronavirus SARS-CoV-2, lo que hizo que la profesora Gilbert recibiera muchos elogios, que van desde un título honorífico de “Dama” en Reino Unido hasta una Barbie hecha a su imagen y semejanza. “La Barbie está cómodamente instalada en mi oficina, pero sí, estoy pensando en enviar a esa Barbie como mi suplente”, me dice.
“Sería útil tener una doble que pudiera ir a hacer entrevistas por mí”. Dos de las otras grandes vacunas contra el Covid-19, una fabricada por Pfizer-BioNTech y la otra por Moderna, utilizan otro estilo de la tecnología “plug-and-play” y es altamente adaptable.
Todas estas tecnologías deberían facilitar y agilizar el desarrollo de las vacunas del futuro. “Hay mucho trabajo que hacer en el campo de desarrollo de vacunas ahora que podemos hacerlo”, apunta Gilbert.
Las 12 enfermedades prioritarias
En la parte superior de su lista de objetivos están los “patógenos prioritarios” oficiales. Si bien el Covid llegó de manera sorpresiva, hay otras amenazas que surgieron y que tienen el potencial de causar grandes brotes y probablemente otras pandemias en el futuro.
Vacunas contra estas enfermedades podrían salvar vidas:
- El Síndrome Respiratorio de Oriente Medio (MERS, por sus siglas en inglés)
- Lassa
- Fiebre hemorrágica de Crimea-Congo
- Nipah
- Zika
- Ébola
- Fiebre del valle del Rift
- Chikunguña
- Dengue
- Hantavirus
- Peste
- Marburgo
- Fiebre Q
Parte de este trabajo ya está en marcha. Oxford comenzó los ensayos clínicos de una vacuna contra la peste utilizando su tecnología plug-and-play. La peste causó la infame pandemia de peste negra que mató a cientos de millones de personas.
Por otra parte, Moderna ya está considerando usar su propia tecnología de ARNm para hacer una vacuna contra el virus Nipah. Este virus mata hasta las tres cuartas partes de las personas infectadas.
La gran barrera: el dinero
Sin embargo, la gran barrera para hacer frente a estas enfermedades seguirá siendo la misma de siempre: el dinero. Se trata de enfermedades que afectan a algunas de las regiones más pobres del mundo y existe la preocupación de que, incluso después de esta pandemia, no se logre que la investigación sea financiada.
Y, aunque la tecnología de las vacunas avanzó, los viejos enemigos siguen siendo los mismos y existen, tienen peculiaridades que generan desafíos monumentales. Todas las vacunas necesitan un blanco, llamado antígeno, y entrenan al sistema inmunológico para que lo ataque.
Algunas vacunas son mucho más complicadas
A pesar de todos los problemas que el Covid causó, el virus era una bestia bastante simple y su antígeno era obvio. La superficie exterior del virus está cubierta de proteínas en forma de espiga. Así que todo lo que los investigadores tenían que hacer era conectar los planos genéticos de la proteína del pico, entrenar al cuerpo para que la reconociera y asegurarse de que la vacuna iba a funcionar.
Sin embargo, el antígeno no es obvio en otros microbios más complejos, como los tres grandes asesinos: la malaria, el VIH y la tuberculosis. El VIH tiene un objetivo en constante movimiento. Muta rápidamente para alterar su apariencia y burlar nuestro sistema inmunológico. Es difícil saber cómo identificarlo.
Ya tenemos vacunas contra la malaria y la tuberculosis, pero están lejos de ser perfectas.
Próximo salto
El mundo celebró con razón el lanzamiento de la primera vacuna contra la malaria en África, pero lo cierto es que solo tiene un 30% de efectividad previniendo enfermedades graves. Eso es porque el parásito de la malaria tiene un ciclo de vida complejo, durante el cual se transforma en una variedad de formas distintas, a través de dos especies.
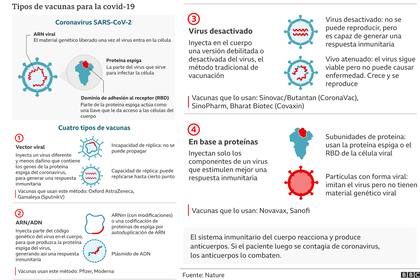
Una bacteria de la tuberculosis también es mucho más compleja que un coronavirus. Existe una larga lista de antígenos para elegir en la tuberculosis y la malaria, y el correcto sigue siendo frustrantemente esquivo. “Hay una gran variedad de opciones y no es obvio cuál deberíamos usar”, explica Gilbert.
“Se necesita mucho tiempo para encontrar el antígeno correcto, por lo que es mucho más difícil. Mucho más que con estos patógenos de brote, que son virus bastante simples”. Sin embargo, BioNTech está utilizando su tecnología para intentar desarrollar una vacuna contra el VIH.
“Creo que el próximo gran salto en las vacunas, en lugar de tecnologías totalmente nuevas, es hacer que las tecnologías que tenemos sean más estables, eso sería genial”, asegura Gilbert. Las vacunas necesitan las condiciones más favorables: deben mantenerse a la temperatura adecuada desde el momento en que se preparan hasta el momento en que se administran.
Para ello existe que hay una red global de congeladores, refrigeradores, cajas frigoríficas, etc., conocida como cadena de frío. Pero es difícil llevar las vacunas a algunos lugares remotos y pobres del mundo, particularmente donde no hay electricidad. La profesora también señala que sería “realmente bueno” que pudiéramos obtener vacunas que no requieran agujas.
Quizás sea mejor dejar de administrar algunas vacunas en forma de inyecciones. Se podría obtener una mejor respuesta inmunitaria a algunas infecciones pulmonares (como el Covid) si se administran en forma de aerosol. “Es por ahí donde normalmente iría el virus, es diferente si tenés una infección de transmisión sanguínea como la fiebre del dengue”, explica.
“Pero eso es algo que no se puede hacer rápidamente, todavía hay muchas vacunas que deben ser probadas”, concluye.
 BBC Mundo
BBC MundoOtras noticias de BBC MUNDO
 1
1El chavismo afirma que el opositor que dejó la embajada argentina colabora activamente con la Justicia
 2
2Uno de los opositores venezolanos asilados salió de la embajada argentina para entregarse a las autoridades chavistas
 3
3The Economist nombró al país del año: cuál fue el elegido y qué dijo sobre la Argentina
- 4
Un ómnibus chocó con un camión y se prendió fuego: 32 muertos







