¿Cómo es la segunda ola? Las seis lecciones de los países que están en su peor momento
Los casos de Brasil, Chile y Perú pueden dar indicios de lo que le espera a la Argentina
 14 minutos de lectura'
14 minutos de lectura'

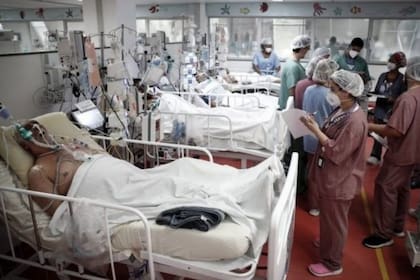
La primera ola de la pandemia tomó por sorpresa a todos los países en 2020. Uno tras otro, cayeron en las curvas de infección, hospitalización y muerte. A diferencia de otras regiones, América del Sur tuvo más tiempo para reaccionar. Menos interconectada con el resto del planeta que otras regiones, fue uno de los últimos rincones del planeta en sentir la fuerza del coronavirus en toda su potencia.
El año pasado, América del Sur transformó esa desventaja en una oportunidad. Fue testigo de cómo sufrían Europa, Asia y América del Norte. Corrió detrás de la pandemia, sí. Pero con las lecciones que le llegaban de otras zonas y, con rápidas y estrictas medidas de confinamiento, logró reacondicionar sus sistemas de salud para soportar lo mejor posible el embate del Covid-19.
Hoy, sin embargo, América del Sur parece no haber aprendido de su propia primera ola. Y la segunda curva epidemiológica la encuentra sin mucha vacunación y la golpea de lleno, con números que el año pasado hubiesen horrorizados a países ya de por sí conmovidos por el nivel de contagio y muerte que producía el virus.
La Argentina empieza a entrar en su segunda ola. Cuenta, sin embargo, con una ventaja: la experiencia de otros países de la región, que van varias semanas por delante del país en el combate de este gran rebrote. La nación que más sufre hoy los estragos del Covid-19 es, en términos proporcionales a su población, Uruguay. Sin embargo, allí recién se siente la primera ola. Otros tres la padecen, desde hace ya más de un mes, su segunda curva epidemiológica: Brasil y Perú, desde enero; Chile, desde febrero. Los tres tienen varias advertencias para hacerle a la Argentina sobre cómo es esta nueva ola.
1. La segunda ola es más aguda
Entre la primera y segunda ola, América del sur tuvo poco descanso, apenas unos días, señal de que la pandemia nunca fue del todo controlada por ninguno de los países de esta región. Ese período fue entre los últimos días de octubre y mediados de noviembre, cuando el número de contagios en la región bajó de los 50.000 diarios, por primera vez desde el 25 de junio.
Después el rebrote empezó a tomar fuerza, alentado por la sensación de que lo peor había pasado, la fatiga generalizada con las restricciones, el advenimiento de las fiestas de fin de año y la necesidad de reanimar la economía de una de las dos regiones que más sufrió la recesión, junto con Europa. Ese descanso de noviembre es ya un muy distante oasis. Hoy América del Sur registra 118.000 casos diarios, récord de la pandemia y un número que no para de crecer vertiginosamente desde fines de febrero.
“Hoy vemos que los casos crecen incluso en países en que el año pasado habían achatado la curva [como por ejemplo Uruguay]. Este brote va a ser mayor en Brasil, Cuba y muchos otros países”, dijo la directora de la Organización Panamericana de la Salud, Carissa Etienne, ante una pregunta de LA NACION, el miércoles pasado durante la conferencia semanal del organismo.
Hoy vemos que los casos crecen incluso en países en que el año pasado habían achatado la curva
La primera curva de la pandemia de coronavirus comenzó a subir en América del Sur a mediados de mayo de 200 y empezó a bajar pronunciadamente recién a fines de octubre; fueron cinco meses y medio en las que mientras las infecciones crecían en algunos países, se reducían en otro.
Esta segunda curva tiene algunas diferencias. Ya lleva más de tres meses y no deja de aumentar y, si bien comenzó en algunos países a fines de año pasado, febrero fue un mes crítico para todas las naciones. Esos dos momentos, fin de año y febrero, explican también la llegada de la segunda ola.
“El factor que alimentó esta segunda ola es que no se tomaron las restricciones apropiadas cuando empezaron a surgir los casos. En diciembre, no se limitaron ni los encuentros sociales ni las compras, sobre todos en los mercados semiformales”, dice, desde Lima, Ernesto Gozzer, epidemiólogo y profesor de la Universidad Peruana Cayetano Herrera.
2. La división política es un riesgo sanitario
Ese fue el inicio de la segunda curva de Perú, que tuvo su momento más sensible en enero y febrero pero que en marzo le dio al país un triste récord: el 19 fue el día de más infecciones (12.000). Gozzer subraya otro factor que explica la falta de controles: la inestabilidad política.
“Desde noviembre para acá, Perú tuvo tres presidentes y tres ministros de Salud. Esos cambios limitaron la respuesta a la pandemia y el cierre de las negociaciones de la vacuna”, agrega el epidemiólogo, en diálogo con LA NACION.
La pandemia es tan política como sanitaria y ambas aristas se retroalimentan, sobre todo en naciones profundamente polarizadas, como las sudamericanas. La segunda ola brasileña también empezó en diciembre. Y también lo hizo enmarcada por la división política.
“Antes de Navidad [y frente al aumento de casos], el gobernador de Amazonas quiso imponer restricciones pero el presidente [Jair Bolsonaro], sus funcionarios y sus seguidores se movilizaron en contra y los controles no funcionaron. Pocas semanas después, Manaos [la capital] colapsó”, dice a LA NACION Miguel Lago, director del Instituto de Estudio de Políticas de Salud brasileño.
Manaos fue la primera ciudad en sucumbir a la segunda ola del país y también a la variante P.1, que hoy explica la mayor parte de las infecciones brasileñas y una alta proporción de los contagios de los países vecinos. Brasil vive así el peor momento desde que comenzó la pandemia y marzo le dejó otro récord atroz: más de 66.000 muertos.
Los errores políticos también se entrecruzan con el cansancio ante las limitaciones y la necesidad de las sociedades de tomar aire, literal y metafóricamente. Chile tiene hoy dos récords, el de vacunación (casi el 20% de su población recibió ya las dos dosis) y el del mes de más contagios, marzo, con 170.000 casos.
“Un cuarto de los chilenos, unos cinco millones, sacó permisos que debían ser excepcionales para salir de vacaciones. Eso diseminó el virus por el país. Y a la fatiga pandémica se le sumó el exceso de triunfalismo [del gobierno] por el avance de la vacunación. Los chilenos se confiaron y relajaron”, opina, en diálogo con LA NACION, Claudio Castillo, experto en salud pública y profesor de la Universidad de Santiago de Chile.
3. “Todos a la vez”: la curva está sincronizada
Febrero es el tradicional mes de vacaciones en Chile y, al viajar, millones de chilenos ayudaron a darle forma a la segunda ola y, también, a la característica que, tal vez, más la distinga de la primera curva de la pandemia en la América del Sur.
“Hoy estamos en una situación sincrónica. En 10 de las 16 regiones el R es superior a 1; en 10 de las 16 regiones no paran de aumentar las hospitalizaciones, sobre todo en las más pobladas”, dice Castillo.
En Brasil, el escenario es casi idéntico: en 18 de los 26 estados el contagio se acelera; en 7, está estable, y solo en uno cae, Manaos. En esos estados, la ocupación de las unidades de terapia intensiva es de 90% o más. Hace un año, la pandemia golpeó a los estados Amazonas, Rio de Janeiro y San Pablo (que están más interconectados con el mundo) en abril y mayo, mucho antes que al resto del país. La curva, por ejemplo, azotó al sur y el sureste un par de meses después.
La sincronización de la pandemia también atacó a Perú, Paraguay y Uruguay y se insinúa en una Argentina que comienza a entrar en la segunda ola.
El año pasado, la curva de contagio tuvo etapas bien marcadas: primero los barrios populares del AMBA; luego, la capital y los primeros cordones del conurbano y recién después la mayoría del resto de las provincias. Hoy, el mapa de riesgo sanitario muestra que la pandemia se acelera en 17 provincias mientras que el ritmo de infección decrece solo en 7.
Ese contagio sincronizado le agrega una dificultad extra al combate a la pandemia, especialmente en una región donde la tecnología sanitaria suele estar concentrada en las ciudades más grandes y ricas. Al estar todas las regiones bajo una alta demanda a la vez, ninguna puede actuar como último recurso, ninguna puede ser el destino de pacientes de otras ciudades.
En Chile, explica Castillo, ni siquiera la poderosa Región Metropolitana puede actuar hoy como “reserva de camas de terapia intensiva”. En Brasil, por su lado, “los alcaldes ya se niegan a recibir” a personas enfermas de otros pueblos o ciudades, cuenta Lago.
4. El sistema de salud está incluso más exigido que en 2020
Aumentar las capacidades de los sistemas de salud, en especial las de las terapias intensivas, fue la mayor urgencia cuando la pandemia irrumpió la pandemia en 2020. Algunos más, otros menos, todos los países lograron aumentar el número de camas críticas.
Perú es, tal vez, el que más las multiplicó. Pese a haber sido uno de los países que más creció en la última década, solo contaba con 200 camas (para 32 millones de habitantes) a comienzos del año pasado; hoy cuenta con 2800. Las multiplicó por 14, pero el problema hoy para esa nación es el personal de salud. Agobiados, contagiados, hartos, médicos, enfermeros y otros profesionales dejaron de trabajar, al punto que algunas cifras indican que Perú hoy solo cuenta con el 60% del personal que tenía el año pasado.
La situación en la Argentina se encamina a un escenario similar, más si la segunda ola se agudiza y crecen las hospitalizaciones. El país pasó de las 8500 camas de terapia de 2020 a las casi 13.000 de hoy, pero el personal de las terapias ya lleva un año de trabajo sin descanso y con incertidumbre.
“El sistema está bastante bien porque se expandió, pero el problema es el personal. Ahora somos menos, muchos renunciaron, otros se contagiaron, otros no quieren volver. El agotamiento es máximo”, cuenta, en diálogo con LA NACION, Rosa Reina, presidenta de la Sociedad Argentina de Terapia Intensivas (SATI).
Las terapias no están repletas hoy en la Argentina, pero sí en Perú, Brasil y Chile y varias otras naciones limítrofes que van varias semanas por delante del país en la curva.
Mientras en Chile vuelve el fantasma del dilema de la “última cama” y en algunas ciudades brasileñas hay colas para camas críticas, en Perú las UTI están en su capacidad máxima.
“Tiene que ver con que hay mayor contagio y afecta a grupos que antes no eran infectados. En el comienzo de la ola, no había estudios genómicos que mostrara que estaban presentes las nuevas variantes que potenciaron el contagio. Tenemos que estudiar las variantes”, dice el epidemiólogo Gozzer.
Precisamente ese será el nuevo desafío que, junto con la aceleración de las vacunaciones, pondrá a prueba y recargará incluso más al sistema sanitario: la vigilancia genómica de las variantes del coronavirus.
Gozzer y Castillo resaltan que es imprescindible tanto identificar las nuevas variantes como secuenciar las que ya circulan en la región para contener una curva de contagio que hoy parece no tener freno.
5. Jóvenes que van directo a la UTI
Entre los nuevos grupos de contagio mencionados por Gozzer hay uno en particular que inquieta a todos los especialistas consultados, incluida de la Argentina.
“En todo el país se ha triplicado la proporción de jóvenes (menores de 45) en las salas de terapia intensiva. La primera explicación es que, pese a que es lenta, la vacunación avanza entre los adultos mayores, que además se cuidan más. Entonces cae la proporción de ellos que llega a terapia porque ya están inmunizados. La otra explicación es que los jóvenes tienden a llegar más tarde al hospital; solo van cuando están en una situación grave”, dice el brasileño Lago.
En Chile el escenario es idéntico, en su buena y mala cara. En el último mes, el número de pacientes de coronavirus de entre 40 y 49 años en terapias intensivas creció un 157%, respecto de meses anteriores. En cambio, la cifra de infectados mayores de 70 cayó un 13,15%, de acuerdo con datos del Ministerio de Salud. Los especialistas creen que todavía es prematuro asociar esa reducción al impacto de la vacunación; también puede responder al mayor cuidado que tienen los adultos mayores.
En la Argentina, Reina, de la SATI, le suma otra señal de alarma. “La población de pacientes es más joven, Ahora es un promedio de 60 años [el año pasado se acercaba a 70]. Y lo que también estamos viendo son cuadros más graves, que van directo a ventilación”, explica.
6. ¿Debe volver la fase 1? ¿Si lo hace, cuánto debe durar?
Vigilancia epidemiológica y genómica, infraestructura y personal listos son ingredientes que pueden contribuir a contener la curva. La vacunación será el factor que ayude a revertirla y llevarla, eventualmente, a un piso endémico.
La inoculación, sin embargo, es lenta, llega por cuenta gota y crea frustración y polémica en casi todos los países afectados por la segunda ola, incluso en Chile, que están entre los cinco países con mayor cantidad de dosis por habitantes aplicadas.
A la espera de que la inmunización fluya, gobiernos y sociedades se enfrentan al dilema de cómo contener una curva más intensa que la de 2020 sin paralizar las economías locales ni aumentar la pobreza, que ya agobia a los países.
El año pasado, el confinamiento fue la primera medida a la que apelaron los gobiernos sudamericanos y fue, también, la que les permitió acondicionar los sistemas de salud para el mayor desafío que tuvieron en su historia. Esas cuarentenas, sin embargo, se instalaron para no querer irse, sobre todo en la Argentina y Perú. ¿Servirá nuevamente volver a Fase 1? ¿Y si es así, por cuánto tiempo?
“Las cuarentenas clásicas ya no funcionan. Sí hay que experimentar con cierre de actividades; cuarentenas cortas y focalizadas; toques de queda, aunque no a horas muy tempranas para no potenciar aglomeraciones en las horas de actividad; ingresos escalonados. Y, fundamentalmente, campañas de concientización de acuerdo con los diferentes grupos y regiones”, opina el epidemiólogo Gozzer.
Como la Argentina, Perú tiene un enorme sector informal, que representa hasta un 60% de la economía. Sin ahorros ni sueldo en blanco y obligados a trabajar para comer, millones de trabajadores ignoraron cada día las restricciones para llevar alimentos a sus hogares. A su vez, otros cientos de miles de empleados en blanco perdieron sus puestos por la recesión. Las cuarentenas, el contagio y la pobreza entraron así en un círculo vicioso.
En Brasil, el escenario fue el opuesto, explica Miguel Lago. Con Bolsonaro como enemigo número uno de los confinamientos, las cuarentenas nacionales no existieron; sí las estaduales. Pero el resultado también fue dramático: la economía de Brasil cayó menos que la de Chile, la Argentina o Perú. Sin embargo, sus números de contagio y muertes son escalofriantes. Y afectaron, sobre todo, a las regiones con más pobreza y trabajo informal.
En Chile, el gobierno de Sebastián Piñera se vio obligado a una cuarentena total y hermética para Semana Santa. Las restricciones en pie hasta la semana pasada habían sido lentamente boicoteadas por una sociedad agotada de las limitaciones que apeló a los permisos personales o laborales para ignorar los controle, durante meses. Hasta el propio Colegio Médico, una de las asociaciones más poderosas de Chile, llamó la atención sobre la ineficiencia de las cuarentenas radicales.
 1
1Irán atacó barcos comerciales en el estrecho de Ormuz y apuntó al aeropuerto de Dubai: “Prepárense para el petróleo a US$200”
 2
2Los posibles escenarios que enfrenta Irán y la “falta de estrategia” de EE.UU., según el experto europeo Bruno Tertrais
 3
3EE.UU., Israel e Irán intercambiaron los ataques más intensos desde el inicio de la guerra y se aleja un desenlace rápido de conflicto
 4
4Con la firma de Greg Abbott: actualizaciones recientes de las leyes de inmigración en Texas en marzo 2026




